ОСТАТОЧНЫЕ ПОЛОСТИ В ПЕЧЕНИ ПОСЛЕ ЗАКРЫТОЙ ЧРЕСКОЖНОЙ ЭХИНОКОККЭКТОМИИ ПОД УЗИ
После выполнения закрытой чрескожной радикальной эхинококкэктомии в полном объеме с выдерживанием всех сроков лечения в печени остаточной полости не будет после операции. В некоторых случаях ложно бывает даже найти прежнее место расположения эхинококка. Если не знать, где эхинококк был раньше, то и найти после операции место его прежнего расположения порой невозможно.
Однако! Минимально
инвазивное хирургическое лечение эхинококка под УЗ не подразумевает полное
заживление полости на месте удаленного паразита во всех случаях. Поскольку типов чрескожного лечения эхинококка несколько и показания для операций разные, то не все вмешательства требуют полной облитерации остаточной полости. Часто в этом нет необходимости. Увеличение
количества пациентов, перенесших малоинвазивное хирургическое лечение
эхинококка печени, приводит к повышению числа случаев оставления необлитерированных
полостей. Качество жизни пациентов с остаточными полостями не страдает,
отсутствуют рецидивы паразита. Значительно сокращаются материальные и временные
затраты на лечение.
Закрытая чрескожная радикальная эхинококкэктомия (девитализация и удаление паразита из внутренних органов под контролем УЗИ и рентгена через маленькие проколы в брюшной стенке) становится все более распространенной операцией. Однако это не делает ее менее легкой, безопасной и не лишает специфических осложнений. Постепенно происходит смягчение во взглядах общих хирургов, хирургов-гепатологов, малоинвазивных хирургов на принципиальную доступность эхинококка малоинвазивному лечению, его радикальность, безрецидивность. Это привело к смене приоритетов и типов хирургических вмешательств, и изменению конечных целей лечения в зависимости от конкретной ситуации. Поясню, в чем дело.
У хирурга и пациента при лечении эхинококка стоит общая цель – излечение от эхинококка и предотвращение рецидива.
Для идеального достижения указанной цели необходимо решить основные задачи, которые можно разбить на несколько групп:
I. Задачи по
девитализации эхинококка:
1. Девитализация эхинококка в основной полости (вызвать гибель эхинококка с помощью введения сколецидных
препаратов).
2. Девитализация эхинококка в дополнительных (дочерних) кистах.
3. Девитализация эхинококка в стенке кисты и за пределами
стенки кисты в ткани органа.
II. Задачи по удалению структурных элементов
эхинококка:
1. Удаление жидкости из эхинококковой кисты.
2. Удаление всех оболочек эхинококка (внутренней зародышевой –
герминативной оболочки, наружной – кутикулярной и окружающей – фиброзной).
3. Удаление дочерних эхинококковых пузырей.
III. Задачи по ликвидации остаточной
полости:
1. Предотвращение инфицирования остаточной
при живом эхинококке.
2. Уничтожение инфекции в полости при
погибшем инфицированном эхинококке.
3. Облитерация (заживление, полная
ликвидация) остаточной полости после удаления паразита.
4. Облитерация (закрытие) свищей
связывающих остаточную полость с внутренними органами, желчными протоками.
Во всех оболочках и в полости эхинококка могут быть зрелые зародыши - сколексы. Сколексы могут сохраниться в неудаленных и неповрежденных тканях после любого типа лечения, в том числе и после большого хирургического с резекцией органа. Это обусловлено тем, что дочерние пузыри, не видимые любыми средствами диагностики, могут находиться за пределами основной эхинококковой кисты, выходя через микродефекты фиброзной капсулы в неизмененные ткани на различное расстояние от основной кисты. Из-за этого любая большая хирургическая операция при эхинококке может быть не радикальным вмешательством и рецидив не заставит себя долго ждать.
Количество рецидивов нисколько не ограничено, и случаи, когда пациенты
переносили по пять, семь, десять операций по поводу рецидива эхинококка, не
редкость. При этом каждая операция приводит к травме брюшной стенки и брюшины,
спаечным процессам и риску развития послеоперационной грыжи, осложниться
желчным или кишечным свищем, кровотечением, нагноением. Большинство операций
сопровождается удалением или повреждением части внутренних органов и, не редко,
разрывом кисты в свободную брюшную полость. Все перечисленное потребует
дополнительной операции для устранения спаечной непроходимости кишечника или грыжи,
вплоть до мучительного лечения спаечной и свищевой болезни.
Все эти осложнения становятся самостоятельными заболеваниями и подчас
требуют не менее сложного, длительного, дорогостоящего лечения, связаны с
длительной потерей трудоспособности, стойкой инвалидизацией и нередко угрожают
жизни пациента. Порой осложнения, вызванные традиционным оперативным лечением,
вынуждают забыть о паразите и бороться уже с угрожающими жизни осложнениями
операций.
Препятствием для появления рецидива эхинококка и гарантией безрецидивного лечения, является особенность обработки полости эхинококковой кисты при радикальном закрытом чрескожном лечении эхинококка под УЗ и рентгенконтролем. Сколецидный препарат (глицерин, гипохлоран, спирт, гипертонический раствор) воздействует в замкнутой полости на всю толщу стенок паразитарной кисты и на визуально непораженную ткань органа вокруг кисты на протяжении до 20 мм за пределами кисты.
Даже если предположить появление рецидива после малоинвазивной закрытой эхинококкэктомии, то его повторное малоинвазивное лечение несравнимо легче без каких-либо дополнительных рисков для пациента. Пациенты находятся на постоянном диспансерном наблюдении, что исключает возможную претензию «экспертов» на выявленные в ином ЛПУ рецидивы.
Длительный опыт лечения паразитарных кист у пациентов в различном возрасте
(от 14 лет до 89 лет) с различной тяжестью заболевания и многими
сопутствующими заболеваниями, выявил некоторые особенности лечения эхинококковых
кист и позволил ограничить количество решаемых задач на пути достижения цели.
Как показал опыт, количество решаемых задач, позволяющих добиться цели -
излечения от паразита, может быть ограниченно и скорректировано. Следует
оговориться, что и цель в определенных случаях должна быть скорректирована, в
зависимости от ситуации. Должен быть уточнен результат, которого мы хотим
добиться у данного пациента, в зависимости от тяжести его состояния,
сопутствующих заболеваний, возраста и прочих условий.
Первая группа задач, связанных с девитализацией паразита, может быть
исключена из списка решаемых, если установлено, что паразит погиб
самостоятельно и не представляет дальнейшей опасности как живой растущий чужеродный
организм. В таком случае останется только ликвидировать возможную бактериальную
инфекцию в полости погибшего эхинококка, удалить оболочки и заживить остаточную
полость. Однако остается один не разрешенный момент – если в основной полости
диагностирован погибший эхинококк, возможно ли, что в капсуле или за ее
пределами сохранились жизнеспособные сколексы? Поскольку однозначного ответа на
этот вопрос пока нет, то для профилактики рецидива полость погибшего паразита
обрабатывается по тем же принципам, что и живого.
При нагноении погибшего эхинококка с развитием классического абсцесса, обработка проводилась сначала растворами антисептиков, для ликвидации гнойного поражения, а затем сколецидными препаратами.
Вторая группа задач, связанных с удалением оболочек эхинококка при малоинвазивном вмешательстве, всегда исключает удаление фиброзной капсулы. В зависимости от возраста паразита и вторичных изменений в его внутренних оболочках, их толщины, способности фрагментироваться и т.д., задача по удалению оболочек может быть решена в течение одной первой манипуляции или займет все основное время лечения и потребует применения многоэтапного инструментального вмешательства.
После решения первых двух групп задач остается последняя группа –
ликвидация остаточной полости. В эру традиционного хирургического лечения
проблема обработки и заживления остаточной полости была одной из ключевых и
занимала умы врачей очень долгое время, не находя однозначного решения.
Опыт минимально инвазивного лечения эхинококковых кист показал, что не во всех случаях обосновано стремление к полной облитерации остаточной полости. В некоторых случаях оставление асептической полости без оболочек эхинококка (или с ними) не влияет на качество жизни и значительно укорачивает и облегчает лечение, особенно в группе пожилых пациентов, у пациентов с тяжелой сопутствующей патологией, при небольших размерах кисты, при отсутствии гнойных осложнений и свищей. В определенных случаях, когда пациенту полностью ясна картина его заболевания, и он трезво представляет конечную цель своего лечения, которую он желает достичь, отказ от выполнения последней группы задач не препятствует достижению основной цели – излечению от паразита и предотвращению рецидива. Поэтому облитерация остаточной полости не всегда является обязательной частью достигаемой цели.
В идеальных случаях и пациент, и врач стремятся к выполнению всех задач и достижения цели лечения, включающей полную облитерацию остаточной полости. Индивидуальный подход к каждому пациенту позволяет скорректировать цель и значительно оптимизировать процесс лечения, сократив его сроки, затраты на лечение, без ущерба для эффективности лечения и качества жизни.
Проблема оставления необлитерированной остаточной полости превращается больше в психологическую, нежели в хирургическую. Ситуация по своей психологической сути сравнима с той, которую решали хирурги, наблюдавшие внутреннюю выстилку паразитарных кист и их содержимое при лапаротомии, которые они никоим образом не могли представить удаляемыми через проколы и дренажи без большой традиционной операции. Теперь эта проблема исчезла, и все большее количество хирургов доверяет минимально инвазивным методам, что подтверждается нарастающим количеством научно-практических публикаций из самых разнообразных лечебных учреждений, подтверждающих положительный опыт минимально инвазивного лечения эхинококковых кист. Теперь уже не все хирурги имеют возможность лично увидеть, как выглядит вскрытая на операции во время лапаротомии эхинококковая киста или удаляемая киста без вскрытия. Психологический барьер преодолен, и лавинообразное применение малоинвазивных методов теперь не имеет психологических и научных ограничений.
Аналогичная ситуация наблюдается и с остаточной полостью кисты. После
адекватной санации полости не во всех случаях теперь обязательно ее полное
заживление. Чаще оно преследуется самим пациентом, который не желает переживать
психологические трудности по поводу оставшейся кисты, пусть даже и без эхинококка.
Но все чаще и чаще приходится отказываться от решения последней группы задач по
рекомендации хирурга или по желанию пациента.
В тоже время в процессе достижения идеальной цели и решении группы
задач по полной ликвидации остаточной полости остаются некоторые сложности. В
некоторых случаях инфицирование и свищи препятствуют заживлению полости.
Опасность оставления незаживленной полости возникает при невыдерживании
строго индивидуальных сроков необходимых для полного сращения стенок полости
между собой. Наличие связи с внутренними органами (желчными протоками,
кишечником и проч.) также препятствует заживлению. Для адекватного заращения
полости и констатации облитерации требуется ликвидация всех признаков
инфицирования полости, полного прекращения отделяемого из дренажа (при
соблюдении его полной проходимости), подтверждение рентгеновской фистулографией
отсутствие полости. Только после соблюдения вышеперечисленных условий возможно
полное удаление дренажных трубок из остаточных полостей с гарантией полной
облитерации остаточной полости и закрытия канала, остающегося на месте
удаленных дренажей.
В ином случае остаточная полость становится постоянным очагом инфекции. Продуцируемая полостью жидкость скапливается и по незакрывшемуся каналу от последнего удаленного дренажа периодически выделяется на кожу, трансформируясь в наружный свищ, чаще всего гнойный. При облитерации канала от дренажа, при сохранившейся инфекции или большом количестве секрета в полости возможно возникновение абсцесса в остаточной полости.
Если нет признаков инфицирования, прекратилось выделение по дренажу, отсутствует связь полости с внутренними органами, то возможно удаление дренажа до установления факта полной облитерации полости. В данном случае врач и пациент заведомо по договоренности идут на сознательное возможное сохранение остаточной полости, которая со временем может облитерироваться, сморщиться или наполниться постепенно жидкостью с фибрином или без него, превратившись в новую «кисту», но уже без эхинококка. Возможно, она будет меньшего размера, чем первичная эхинококковая киста, но чаще она сохраняет прежние размеры.
При отсутствии каких-либо клинических проявлений существование подобной «кисты» представляется неопределенно долгим. Пациент и врач сознательно оценивают риск возможного осложнения в виде инфицирования кисты, увеличения ее объема за счет увеличения количества жидкости в отдаленном периоде при определенных ситуациях. Среди наблюдаемых пациентов с остаточной полостью кисты, выполненной жидкостью, осложнений в виде позднего инфицирования, увеличения размеров кисты, болевого синдрома, не наблюдалось. У некоторых пациентов наблюдается психологический дискомфорт от осознания факта наличия кисты во внутреннем органе, хоть никак себя и не проявляющей. Однако при любых иных новых заболеваниях и состояниях пациенты склонны, в первую очередь, искать причину в оставленной кисте, до выявления несвязанного с ней иного заболевания или состояния, вызвавшего повышение температуры, боль, дискомфорт и прочие клинические проявления.
Возможность завершения лечения эхинококка без заживления остаточной полости, подтверждается многочисленными случаями, когда проведено нерадикальное удаление оболочек, неполная эвакуация жидкого содержимого паразита после девитализации (оставленный медицинский препарат), раннее удаление дренажей до облитерации полости.
Не редки случаи, когда пациент выписывается с уверенностью и
обнадеживающими уверениями врачей о полном закрытии полости (после удаления
дренажей на 7-10 сутки от дренирования). В последующем на УЗИ выявляется
полость, выполненная жидкостью, без каких-либо клинических проявлений, что
является неприятным сюрпризом для пациента.
Таким образом, следует констатировать, что в определенных случаях,
возможно, сознательно и по согласованию с пациентом, завершать лечение
эхинококка на этапе до облитерации остаточной полости без ущерба для качества
жизни пациента и прогноза заболевания. При условии, что все задачи предыдущих
этапов добросовестно выполнены и соблюдены все условия, позволяющие без
опасений за здоровье и комфорт пациента оставить полость с жидкостью без
надежды на ее облитерацию.
С уважением, Сергей Новиков
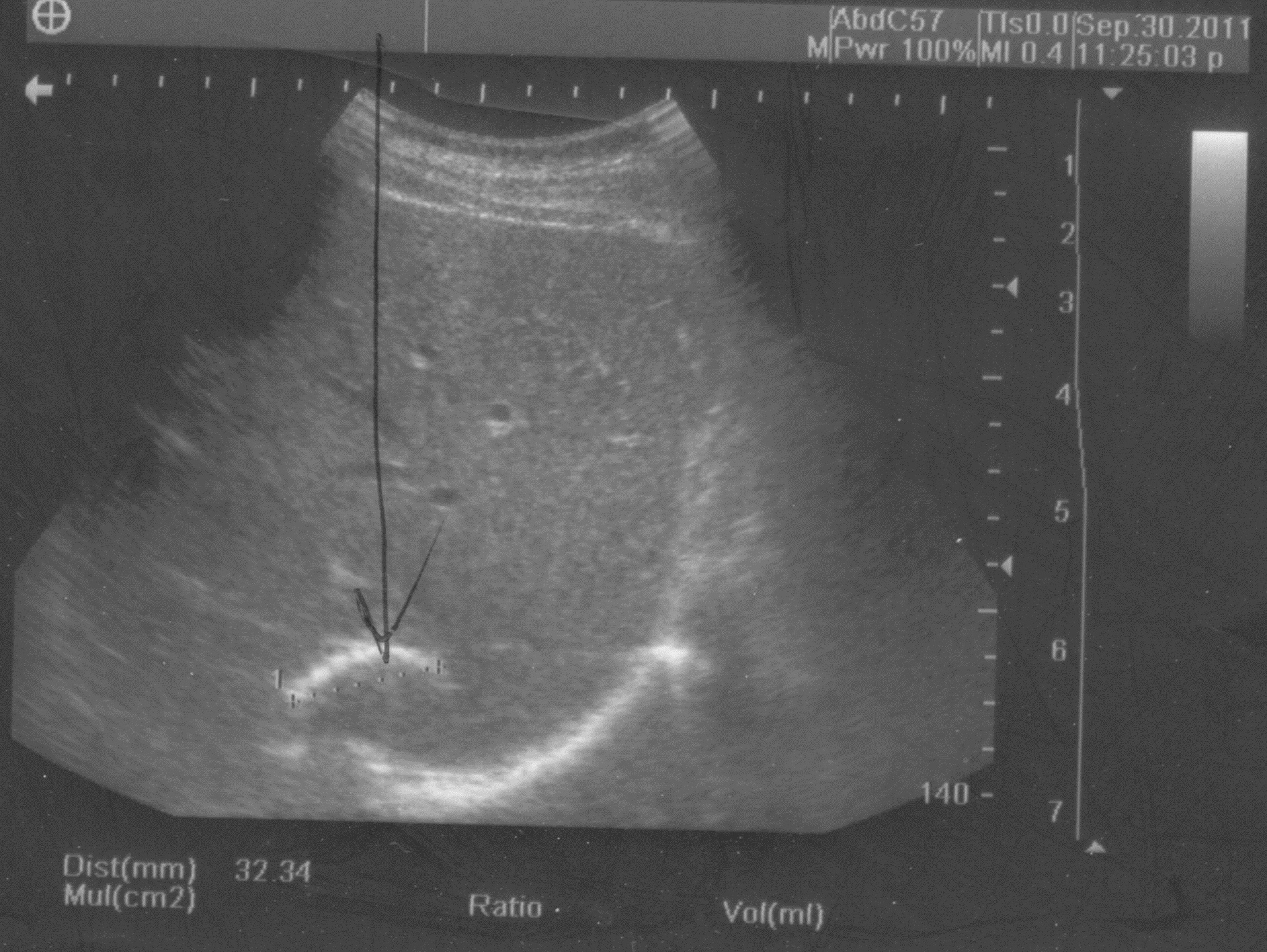
P.S. Представлено УЗИ после минимально инвазивного хирургического лечения погибшего эхинококка правой доли печени с кальцинированной капсулой. В обычных клиниках кальцинированная стенка является противопоказанием для минимально инвазивного лечения под УЗ наведением. На фото остатки фрагмента капсулы эхинококка с кальцинатами без остаточной полости через 12 месяцев после закрытой чрескожной радикальной эхинококкэктомии под УЗ наведением из печени: